Procédure de soin
Sonde post pylorique : Pose, Alimentation, Traitement
Pédiatrie
Sonde post pylorique : Pose, Alimentation, Traitement
Télécharger (PDF)Sonde post pylorique : Pose, Alimentation, Traitement
Télécharger (PDF)Généralités
Avertissement
La responsabilité du CHUV et des auteurs ne peut être engagée en cas d’utilisation de ce document en dehors du cadre prévu au CHUV. L’adoption de ces techniques de soins par une autre institution relève de la responsabilité de sa direction. Tout soin nécessite des connaissances appropriées et ne peut donc être exécuté que par des professionnels qualifiés. La forme et le contenu de ce document peuvent faire l’objet d’amélioration continue ou d’évolution dans les versions futures. Seule la version électronique fait foi.
Cadre de référence
Précautions Standard / Hygiène des mains
Hygiène, prévention et contrôle de l'infection (HPCi)
REFMED
Catalogue des examens
Tableau des antiseptiques au CHUV
Tableau des désinfectants au CHUV
Directive institutionnelle : Bonnes pratiques de documentation et de tenue du dossier patient du CHUV
Directive institutionnelle : Identitovigilance et port du bracelet d'identification des patients (BIP)
Directive institutionnelle : Gestion de la douleur
Directive institutionnelle : Gestion des médicaments : Préparation, double-contrôle et administration des médicaments
Contexte
Définition
Sonde placée au niveau post-pylorique, dans le duodénum ou le jéjunum, par voie aéro-digestive supérieure (orale ou nasale). Ce dispositif permet de nourrir, réhydrater, administrer des médicaments chez un patient pour lequel l’alimentation gastrique est n’est pas tolérée ou contre-indiquée.
L'alimentation post-pylorique court-circuite l'estomac, ce qui peut potentiellement affecter son fonctionnement et sa structure à long terme (diminution de la motilité, atrophie de la muqueuse gastrique). De plus, l’absence de passage des aliments dans l'estomac peut réduire la stimulation mécanique et chimique de cet organe ainsi que modifier la production d'acide gastrique. Chez les jeunes enfants, l'alimentation post-pylorique prolongée pourrait potentiellement influencer le développement normal du tractus gastro-intestinal. Les effets sur l'estomac dépendent de plusieurs facteurs, notamment de la durée de l'alimentation post-pylorique, de l'âge de l'enfant, et de la raison médicale sous-jacente nécessitant ce type d'alimentation. Aussi, l’indication à ce type d’alimentation doit être envisagée pour une durée limitée et réévaluée régulièrement.
Professionnels habilités
- La pose :
- Seul le placement d’une sonde naso-duodénale est un geste infirmier sur prescription médicale.
- Le placement jéjunal est effectué en per opératoire, en endoscopie ou en radiologie interventionnelle.
- La vérification de l'emplacement et la fixation se font par :
- Infirmier(ère)
- Médecin
- L'administration de traitement et alimentation se font sur prescription médicale par :
- Infirmier(ère)
- Médecin
- Le retrait de la sonde post-pylorique est réalisé par :
- Infirmier(ère) sur prescription médicale lorsque le maintien de la sonde n’est plus indiqué et que l’alimentation peut être reprise en gastrique
- Médecin
Indications
Le choix de la voix d'administration de la nutrition entérale dépend de la durée du soutien nutritionnel, de l'intégrité du tube digestif et de son fonctionnement, ainsi que du risque d'inhalation. La nutrition gastrique doit être privilégiée, les voies duodénale et jéjunale sont réservées aux situations où la voie gastrique n'est pas recommandée.
Les indications spécifiques sont les suivantes :
- Échec de l'alimentation orale avec intolérance gastrique
- Chirurgie de l’estomac ou du duodénum
- Reflux gastro-œsophagien (RGO) sévère
- Gastroparésie ou spasme du pylore
- Obstruction haute du tube digestif
- Syndrome de l’intestin grêle court
- Pancréatite aigüe avec intolérance de de l’alimentation orale ou gastrique
Contre-indications absolues
- Iléus paralytique ou mécanique
- Obstruction intestinale
- Perforation intestinale
- Entérocolite ulcéro-nécrosante ou autres situations d’ischémie mésentérique
- Lésions inflammatoires ou hémorragiques connues entre l’œsophage et du duodénum
Contre-indications relatives
- Dysmotilité intestinale
- Hémorragie digestive
- Immunodépression
- Chirurgie récente de la sphère ORL et cervico-faciale
Attention ! La pose de la sonde est réalisée par les médecins ORL durant l’intervention
Recommandations de pratique
La vérification de l’emplacement et de la fixation de la sonde est requise lors des situations suivantes :
- A la pose : Vérification du positionnement de la sonde à la radiologie avant la première utilisation
- Au minimum 1x/horaire
- En cas de doute sur son positionnement (toux persistante, désaturation sans cause identifiée, réflexe nauséeux, vomissement ou distension abdominale)
- Arrêter la nutrition
- Vérifier la mesure interne (graduation inscrite sur la fixation) ou la mesure externe (avec un centimètre), si la mesure est effacée ou non visible et évaluer si l’emplacement correspond à la dernière mesure inscrite dans le dossier informatisé du patient
- Évaluer la nécessité de mobiliser la sonde ou d’en reposer une nouvelle sur prescription médical
- Évaluer la nécessité de réaliser une radiographie, sur prescription médicale
Fréquence de changement :
- Aux 30 jours, mais à discuter au cas par cas si la sonde est posée chirurgicalement
Attention ! L’indication à la pose d’une sonde post-pylorique doit rester spécifique et transitoire
Les bolus sont proscrits pour ce type de sonde (risque important de dumping syndrome)
L’administration de médicaments est :
- A vérifier selon le type de molécule prescrite (se référer aux indications REFMED, lien dans le cadre de référence ci-dessus).
Malgré tout, celle-ci est déconseillée en raison de la biodisponibilité imprévisible, des potentiels effets indésirables locaux et du risque important d'obstruction). - Les médicaments doivent être administrés lentement et dans la mesure du possible, être dilués.
L’alimentation post-pylorique :
- Utiliser les produits de nutrition entérale dans les 24heures après leur ouverture, en les conservant au réfrigérateur. Les poches et tubulures d’alimentation se changent 1x/24h lors d’une AEDC
- Doit être introduite avec un débit progressif continu et adapté selon la tolérance du patient selon prescription médicale.
- Ne doit pas être arrêtée durant les soins
- Le débit d’administration doit être constant pour éviter le risque de dumping syndrome
- En cas de pause de longue durée (mise à jeun prolongée) le débit doit être repris de façon progressive selon le schéma prescrit par le médecin
- Doit être stopper immédiatement et informer le médecin en cas de :
- Douleurs sévère ou prolongée après la pose de la sonde
- Douleurs au passage de l’alimentation
- Signes d’instabilité hémodynamique ou respiratoire soudains
- Vomissements ou régurgitations
Lorsqu’une VNI est en place :
- Il est obligatoire d’avoir également une sonde gastrique (ou une gastrostomie) en parallèle pour pouvoir vider l’estomac du patient de l’air et/ou du contenu gastrique au besoin.
Types de sondes à but nutritionnel
Nutricair
-
-
- Calibre
- 6 FR (Nourrisson)
- 8 FR (Enfant)
- Longueur
- 80 cm (Nourrisson)
- 120 cm (Enfant)
Exceptionnellement Freka (sondes posées par chirurgien)
Seulement disponible au bloc opératoire
-
-
- Calibre (CH) : 10 FR
- Longueur : 120 cm
Exceptionnellement Vygon (sondes posées par chirurgien)
Cas particuliers : atrésie de l’œsophage, atrésie duodénale
-
-
- Calibre (CH) : 8 FR
- Longueur : 120 cm
Risques
Lors de la pose
Signes et symptômes
- Malaise vagal
- Perforation œsophagienne ou gastrique
- Douleur, anxiété
- Altération de la muqueuse (saignement)
Prévention et attitude
- Expliquer le soin au patient et à sa famille
- Adapter les mesures de prise en charge de la douleur et de l’anxiété à l’âge du patient (regroupement, présence des parents, techniques hypnotiques, utilisation de la réalité virtuelle (si dispositif utilisé et protocolé dans l’unité))
- Poser la sonde à distance d’un repas
- En cas d’obstacle ne jamais forcer le passage de la sonde, essayer un angle d’insertion de la sonde différent ou changer de narine. En cas d’échec, prévenir le médecin
- Surveiller l’état cardio-respiratoire et les signes de péjoration
- RARE : Au besoin administrer une sédation sur prescription médicale et directive d’unité (MEOPA, Clonidine)
Dysfonctionnement digestif
Prévention et attitude
- Réévaluer quotidiennement avec le médecin l’indication à poursuivre une alimentation post-pylorique
Intolérance alimentaire
Signes et symptômes
- Nausées
- Vomissements
- Ballonnements
- Crampes
- Diarrhées
- Constipation
Prévention et attitude
- Importance de l’anamnèse, examens laboratoire sur prescription médicale
- Surveiller le transit, la quantité et la qualité des selles, la prise pondérale et l’état d’hydratation et l’état neurologique du patient
- Sur prescription médicale, adapter le débit de l’AEDC et le choix du type d’alimentation. Envisager une nutrition parentérale en cas d’échec sur prescription médicale et privilégier la voie IV pour l’administration des vitamines et médicaments.
- Radiographie du thorax pour vérification de la position de la sonde sur prescription médicale
Malabsorption
Signes et symptômes
- Retard de croissance
- Mauvaise prise pondérale
- Déshydratation
- Diarrhée
- Stéatorrhée
Prévention et attitude
- Importance de l’anamnèse, examens laboratoire sur prescription médicale
- Surveiller le transit, la quantité et la qualité des selles, la prise pondérale et l’état d’hydratation et l’état neurologique du patient
- Sur prescription médicale, adapter le débit de l’AEDC et le choix du type d’alimentation. Envisager une nutrition parentérale en cas d’échec sur prescription médicale et privilégier la voie IV pour l’administration des vitamines et médicaments.
- Radiographie du thorax pour vérification de la position de la sonde sur prescription médicale
Lésion / Perforation intestinale
Prévention et attitude
- En cas d’obstacle, ne pas forcer le passage de la sonde
- Mobiliser la sonde avec douceur
- En cas de saignement digestif, même minime, avertir le médecin
- Surveiller l’état hémodynamique (TA, FC, coloration) et respiratoire (dyspnée, signes de SDR) du patient
Obstruction de la sonde
Prévention et attitude
- Si possible, privilégier la voie orale pour l’administration des traitements épais et/ou visqueux. Si la voie orale n’est pas possible, bien rincer la sonde après administration des traitements avec de l’eau en bouteille.
Attention ! rinçage lent pour éviter le risque de dumping syndrome - Broyer finement les comprimés, selon recommandation REFMED, et les diluer avec un peu d’eau en bouteille et bien mélanger la préparation avant de l’administrer (risque de ne pas recevoir l’entier du traitement si celui-ci se dépose au fond de la seringue)
- Se référer à l’avis médical en cas de sonde bouchée. Si l’obstruction persiste, le replacement de la sonde est nécessaire
Si la sonde a été posée chirurgicalement, le chirurgien doit être consulté AVANT tout retrait ou changement. Il déterminera la conduite à tenir
Délogement de la sonde
Distension abdominale, broncho-aspiration (risque infectieux)
Prévention et attitude
- Vérification du positionnement de la sonde par une radiologie élargie du thorax lors de la pose et avant sa première utilisation sur prescription médicale
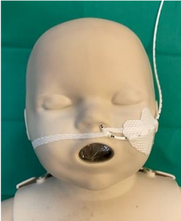
- Vérifier le positionnement de la sonde à la narine ou à la bouche (mesures interne ou externe, si concordance avec la mesure indiquée dans le dossier informatisé du patient) 1x/horaire ou en cas de doute et refaire la fixation si celle-ci est humidifiée (attention, risque important que la sonde coulisse) ou se décolle
- Fixer la sonde en 2 points (nez/bouche et joue)
-
- Changer les adhésifs de la fixation au minimum aux 24-48h, selon directives de service ou spécificités liées au patient
- En cas de doute sur l’emplacement de la sonde, demander un contrôle radiologique au médecin. Surveiller les signes de nausées/vomissements/régurgitations ou de distension gastrique pouvant signifier que la sonde a migré dans l’estomac
Plaie de pression ou lésion des muqueuses
Prévention et attitude
- Changer la fixation au minimum aux 24-48h et mobiliser la sonde
- Fixer la sonde en évitant les tractions et les appuis sur l’aile du nez ou la columelle
- Placer un film protecteur (ex: Xtrata®) sur la joue, du côté des scotchs, sans faire de plis
- Varier les points de fixation de la sonde
Dumping Syndrome
Prévention et attitude
- Passer l’alimentation entérale en débit continu (AEDC) à l’aide d’une pompe
- Maintenir un débit constant et l’augmenter de manière progressive selon prescription médicale
- Administrer les traitements lentement et avec du liquide en suffisance de liquide, s’il s’agit de poudres
Attention ! Les BOLUS sont proscrits par sonde duodénale ou jéjunale
Perforation de la sonde
Prévention et attitude
- Ne jamais réintroduire le mandrin une fois celui-ci retiré
Suivi du patient
Enseignement au patient et proches
Un enseignement aux parents est nécessaire concernant les précautions à prendre lors d’alimentation entérale par sonde, telles que :
- Une attention particulière à la mobilisation, en évitant les tractions sur la sonde, qui pourraient la déloger
- La nécessité d’avertir le personnel soignant immédiatement si les fixations se décollent ou que l’enfant tente de l’arracher
- Ne pas modifier le débit de la pompe d’alimentation
- Ne pas administrer de traitements sur une sonde post-pylorique
Personnes ressources
- Le médecin assistant/CDC responsable de l’unité
- Pour des pathologies spécifiques : le médecin assistant de chirurgie de garde 65 761
- Diététicienne : bip de garde 61 737
Références
- Kuwata S, Iwamoto Y, Ishido H, Taketadu M, Tamura M, Senzaki H. Duodenal tube feeding: an alternative approach for effectively promoting weight gain in children with gastroesophageal reflux and congenital heart disease. Gastroenterol Res Pract. 2013;2013:1‑4.
- Hair AB, Abrams SA, Hoppin AG. Approach to enteral nutrition in the premature infant [En ligne]. UpToDate [cité le 15 déc 2025]. Disponible: https://www.uptodate.cn/contents/approach-to-enteral-nutrition-in-the-premature-infant
- Wallenstein MB, Brooks C, Kline TA, Beck RQ, Yang W, Shaw GM, et al. Early transpyloric vs gastric feeding in preterm infants: a retrospective cohort study. J Perinatol. 2019;39(6):837‑41.
- Hsu M, Safadi AO, Lui F. Physiology, Stomach. In: StatPearls [En ligne]. Treasure Island (FL): StatPearls Publishing; 2025 [cité le 17 déc 2025]. Disponible: http://www.ncbi.nlm.nih.gov/books/NBK535425/
- Abou-Assi SG, Khurana V, Schubert ML. Gastric and Postpyloric Total Enteral Nutrition. Curr Treat Options Gastroenterol. 2005;8(2):145‑52.
- Nitting ME, Gottrand F. Nutrition jéjunale en pédiatrie : recommandations du Comité de gastro-entérologie et du Comité de nutrition de l’ESPGHAN. Perfectionnement en Pédiatrie. 2020;3:335-8.
- Ramasethu J, Seo S. MacDonald’s atlas of procedures in neonatology. Philadelphia : Lippincott Williams&Wilkins, 2020.
- Rentea RM, St Peter SD. Neonatal and pediatric esophageal perforation. Semin Pediatr Surg. 2017;26(2):87‑94.
- Technique clinique de pose de sondes entérales chez l’enfant - HUG [En ligne]. [cité le 17 déc 2025]. Disponible: https://www.hug.ch/technique-clinique-pose-sondes-enterales-chez-enfant-0
- Chen W, Du MJ, Chen YZ, Yuan DQ. Factors influencing feeding intolerance in critically ill patients during enteral nutrition. International Journal of Clinical and Experimental Medicine. 2019;1‑5.
- McClave SA, Gualdoni J, Nagengast A, Marsano LS, Bandy K, Martindale RG. Gastrointestinal Dysfunction and Feeding Intolerance in Critical Illness: Do We Need an Objective Scoring System? Curr Gastroenterol Rep. 2020;22(1):1‑8.
- Pietzak MM, Thomas DW. Childhood Malabsorption. Pediatr Rev [En ligne]. [cité le 17 déc 2025];24(6):195‑206. Disponible: https://doi.org/10.1542/pir.24-6-195
- Capriati T, Cardile S, Chiusolo F, Torroni F, Schingo P, Elia D, et al. Clinical management of post-pyloric enteral feeding in children. Expert Rev Gastroenterol Hepatol. 2015;9(7):929‑41.
- Krasaelap A, Kovacic K, Goday PS. Nutrition Management in Pediatric Gastrointestinal Motility Disorders. Nutr Clin Pract. 2020;35(2):265‑72.
- Enteral Feeding of the Neonate [En ligne]. [cité le 17 déc 2025]. Disponible: https://www.starship.org.nz/guidelines/enteral-feeding-of-the-neonate/
- Heuschkel R, Duggan C. Enteral feeding: Gastric versus post-pyloric [En ligne]. UpToDate [cité le 17 déc 2025]. Disponible: http://112.2.34.14:9095/contents/enteral-feeding-gastric-versus-post-pyloric
- Agency for Clinical Innovation. Infants and Children Insertion and Confirmation of Placement of Nasogastric and Orogastric Tubes [En ligne]. [cité le 17 déc 2025]. Disponible: https://www1.health.nsw.gov.au/pds/pages/doc.aspx?dn=GL2016_006
- Gain-enteral-feeding-guidelines.pdf [En ligne]. [cité le 17 déc 2025]. Disponible : https://www.healthinnovationoxford.org/wp-content/uploads/2024/06/Gain-enteral-feeding-guidelines.pdf
- Irving S, Lyman B, Northington L, Kemper C, Alden T, Avram D, et al. Nasogastric Tube Placement and Verification in Children: Review of the Current Literature. Nutrition in Clinical Practice. 2014;29:267‑76.
- Bohnhorst B, Cech K, Peter C, Doerdelmann M. Oral versus nasal route for placing feeding tubes: no effect on hypoxemia and bradycardia in infants with apnea of prematurity. Neonatology. 2010;98(2):143‑9.
- Watson J, McGuire W. Nasal versus oral route for placing feeding tubes in preterm or low birth weight infants. Cochrane Database Syst Rev. 2013;2013(2):1‑15.
- Clifford P, Ely E, Heimall L. Bedside Placement of the Postpyloric Tube in Infants. Adv Neonatal Care. 2017;17(1):19‑26.
- Hawk H, Valdivia H. Bedside Methods for Transpyloric Feeding Tube Insertion in Hospitalized Children: A Systematic Review of Randomized and non-Randomized Trials. J Pediatr Nurs. 2021;60:238‑46.
- October TW, Hardart GE. Successful placement of postpyloric enteral tubes using electromagnetic guidance in critically ill children. Pediatr Crit Care Med. mars 2009;10(2):196‑200.
- Phipps LM, Weber MD, Ginder BR, Hulse MA, Thomas NJ. A randomized controlled trial comparing three different techniques of nasojejunal feeding tube placement in critically ill children. JPEN J Parenter Enteral Nutr. 2005;29(6):420‑4.
- Liu Y, Wang Y, Zhang B, Wang J, Sun L, Xiao Q. Gastric-tube versus post-pyloric feeding in critical patients: a systematic review and meta-analysis of pulmonary aspiration- and nutrition-related outcomes. Eur J Clin Nutr. 2021;75(9):1337‑48.
- Kristoffersen L, Skogvoll E, Hafström M. Pain Reduction on Insertion of a Feeding Tube in Preterm Infants: A Randomized Controlled Trial. Pediatrics. 2011;127(6):1449‑54.
Crédit images :
- Photos prises au CHUV : © CHUV – réalisées par le personnel du CHUV
- Image de sonde Nutricair : © Cairlgl – source : site officiel du fabricant
- Image de sonde Freka : © Fresenius Kabi – source : site officiel du fabricant
- Image de sonde Vygon : © Vygon – source : site officiel du fabricant
Liens
Procédures de soins liées
| Date de validation | Auteurs | Experts |
|---|---|---|
| 07.10.2025 |
Silvia Alvarado, ICLS Céline Lomme, ICLS Janique Monnier, Infirmière ICLS, Méthodes de soins, DSO, CHUV Méthodes de soins, Direction des soins, Lausanne, CHUV Chloé Tenthorey, ICLS Néonatologie |
Sabine Vasseur Maurer, Médecin associée, Service de chirurgie de l’enfant et de l’adolescent, CHUV
Bastien Guggisberg, Médecin hospitalier Pédiatrie
Céline Fischer Fumeaux, Médecin-cadre, service de néonatologie, Lausanne CHUV
|
Procédure de soin
care_process_1363
Auteurs
Silvia Alvarado, ICLS
Céline Lomme, ICLS
Janique Monnier, Infirmière ICLS, Méthodes de soins, DSO, CHUV
Méthodes de soins, Direction des soins, Lausanne, CHUV
Chloé Tenthorey, ICLS Néonatologie
Experts
Sabine Vasseur Maurer, Médecin associée, Service de chirurgie de l’enfant et de l’adolescent, CHUV
Bastien Guggisberg, Médecin hospitalier Pédiatrie
Céline Fischer Fumeaux, Médecin-cadre, service de néonatologie, Lausanne CHUV
Date de validation
07.10.2025
Rue du Bugnon 46
1011 Lausanne