Procédure de soin
Colostomie et Iléostomie : soins et surveillances (0-18ans)
Pédiatrie
Colostomie et Iléostomie : soins et surveillances (0-18ans)
Télécharger (PDF)Colostomie et Iléostomie : soins et surveillances (0-18ans)
Télécharger (PDF)Généralités
Avertissement
La responsabilité du CHUV et des auteurs ne peut être engagée en cas d’utilisation de ce document en dehors du cadre prévu au CHUV. L’adoption de ces techniques de soins par une autre institution relève de la responsabilité de sa direction. Tout soin nécessite des connaissances appropriées et ne peut donc être exécuté que par des professionnels qualifiés. La forme et le contenu de ce document peuvent faire l’objet d’amélioration continue ou d’évolution dans les versions futures. Seule la version électronique fait foi.
Cadre de référence
Précautions Standard / Hygiène des mains
Hygiène, prévention et contrôle de l'infection (HPCi)
REFMED
Catalogue des examens
Tableau des antiseptiques au CHUV
Tableau des désinfectants au CHUV
Directive institutionnelle : Bonnes pratiques de documentation et de tenue du dossier patient du CHUV
Directive institutionnelle : Identitovigilance et port du bracelet d'identification des patients (BIP)
Directive institutionnelle : Gestion de la douleur
Directive institutionnelle : Gestion des médicaments : Préparation, double-contrôle et administration des médicaments
Contexte
Résumé
Attention ! Se référer aux protocoles adultes lors de la prise en charge d’un adolescent
Définition
Une stomie est l’abouchement chirurgical d’une partie de l’intestin à la peau afin d’éliminer les selles. Chez le nourrisson (0 à 12 mois), elle est temporaire et sera refermée au court de sa première année de vie dans la majorité des cas. Chez l’enfant et l’adolescent, elle peut être temporaire ou définitive. Elle a pour but de mettre au repos le tube digestif, permettre la dérivation d’un obstacle ou permettre un drainage.
Chez l’enfant, les stomies sont positionnées selon leur taille et les possibilités anatomiques. Il peut s’agir d’une colostomie ou d’une iléostomie. Au CHUV, la technique pratiquée est celle de Peña : stomie proximale (digestive) et stomie distale (muqueuse)
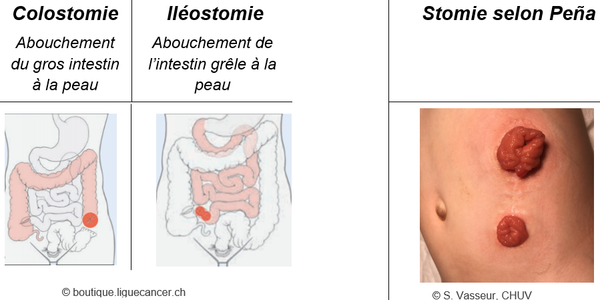
Les soins de stomie consistent à l’application d’un appareillage constitué d’une poche (système une pièce) ou d’une poche et d’une plaque (système 2 pièces) dont les objectifs sont de :
- Recueillir les effluents digestifs
- Protéger la peau
- Prévenir les complications péristomiales
Indications
- Entérocolite ulcéro-nécrosante du prématuré (NEC)
- Malformations anorectales hautes (MAR)
- Atrésie de l’intestin grêle, exceptionnellement atrésie colique
- Perforation intestinale
Plus rarement
- Maladie de Hirschsprung étendue
- Iléus méconial
- Volvulus
- Maladie inflammatoire de l’intestin (ex : maladie de Crohn, rectocolite ulcéro-hémorragique (RCUH), …)
- Obstruction
- Traumatismes abdominaux ou périnéaux graves
Recommandations de pratique
Vidange de la poche
La vidange s’effectue dès que la poche est à demi pleine ou selon tolérance du patient avec :
- Chez le nourrisson 0-12 mois, 1 seringue graduée adaptée à la quantité d’excrétas
- Chez l’enfant dès 1 an, un pot gradué qui doit être amené directement dans le laveur/désinfecteur
Fréquence de changement de l’appareillage
Appareillage
- Le changement post - opératoire se fait dès le 2ème jour ou si fuites.
- Par la suite, il s’effectue aux 2 jours maximum ou avant si fuites, démangeaisons ou lésion de la peau péristomiale
- Plaque : aux 4 jours ou si fuites
Système 1 pièce

Système 2 pièces avec plaque

Pansement de la stomie distale
- Tous les 2 jours ou si celui-ci est souillé
Ablation des fils
- S’effectue par l’infirmière sur prescription médicale
NE JAMAIS appliquer sur la peau péristomiale de l'éther, des solutions désinfectantes, de la teinture de benjoin
Risques
Ecoulement / fuite de la poche
Prévention et attitude
- Choisir l’appareillage le plus adapté à l’enfant avec l’équipe de stomathérapie
- Vérifier l’étanchéité de l’appareillage
- Changer immédiatement un appareillage qui présente des fuites
- Informer l’équipe médicale ou l’équipe de stomathérapie si l’appareillage présente régulièrement des fuites
Déhiscence de la suture
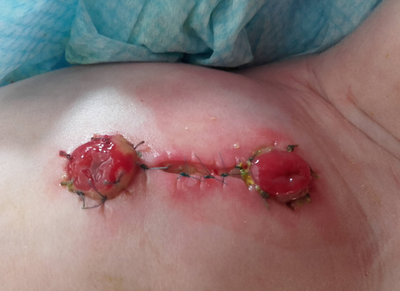
Prévention et attitude
- Eliminer immédiatement les excrétas
- Combler la déhiscence selon les indications de l’équipe de stomathérapie
Perturbations du transit
Prévention et attitude
- Surveiller le transit : gaz intestinaux, reprise et rythme de selles, aspects et consistance des selles
- Stimuler ou ralentir le transit intestinal selon prescription médicale
Lésion cutanée autour de la stomie
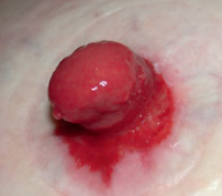
Prévention et attitude
- Observer l’intégrité de la peau 1x/horaire
- S’assurer que le modèle d’appareillage est adapté à l’enfant
- Vérifier que la découpe et le modèle de la plaque de l’appareillage sont adaptés à la taille et à la forme de la stomie
- Appliquer le protocole mis en place pour l’enfant et ajuster l’appareillage à la taille de la stomie si nécessaire
- Utiliser un produit de protection cutanée (ex : bâtonnet cavillon) et/ou un produit/dispositif pour améliorer la fixation de la poche au besoin
- Changer l’appareillage selon les recommandations de fréquence de changement
Attention ! En l’absence d’amélioration, informer le médecin ou l’équipe de stomathérapie
Réaction cutanée
Rougeur, démangeaison
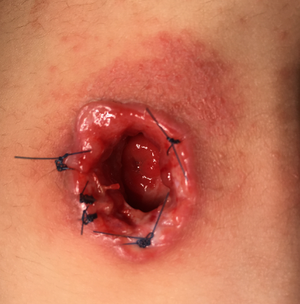
Prévention et attitude
- Surveiller l’apparition de réaction cutanée due à une intolérance à des substances exogènes
- Changer l’appareillage selon les recommandations de fréquence de changement
Attention ! En l’absence d’amélioration, informer le médecin ou l’équipe de stomathérapie
Nécrose de la stomie
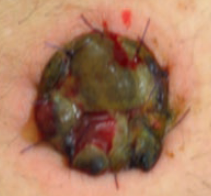
Prévention et attitude
- Evaluer l’aspect de la stomie, elle doit être rouge et humide
Attention ! Si elle est sombre, cela peut signifier une nécrose superficielle ou profonde, informer immédiatement le médecin ou l’équipe de stomathérapie
Désinsertion et abcès autour de la stomie
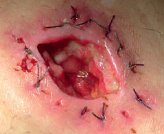
Prévention et attitude
- Vérifier l’absence de rougeur, induration, plaie et écoulement autour de la stomie
- Informer le médecin ou l’équipe de stomathérapie
Prolapsus
augmentation de la taille de la stomie correspondant à une éversion de la muqueuse
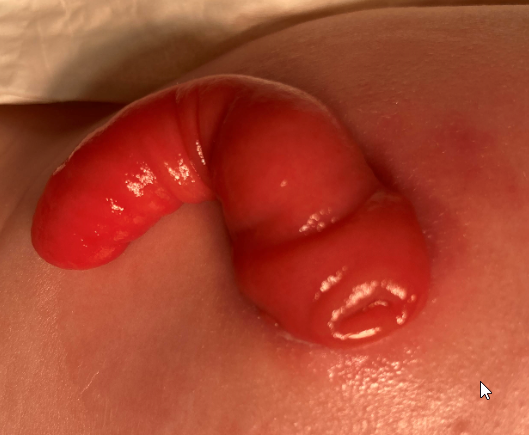
Prévention et attitude
- Vérifier et évaluer l’augmentation de la taille et de la protubérance de la stomie
- Informer le médecin ou l’équipe de stomathérapie afin d’ajouter l’appareillage si besoin
Sténose/obstruction
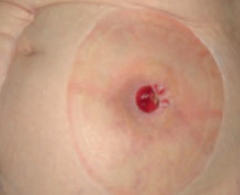
Prévention et attitude
- Noter si douleur abdominale lors de la sortie des selles
- Observer la forme des selles
- Surveiller l’absence de rétrécissement de la lumière intestinale
- Informer le médecin ou l’équipe de stomathérapie
Suivi du patient
Enseignement au patient et proches
Au cours de l’hospitalisation, l’équipe de stomathérapie en réseau avec les soignants du service, pratique l’éducation thérapeutique des parents/ proches ou l’enfant qui feront les soins à domicile.
La condition minimale d’un retour à domicile est l’aptitude des parents / proches ou de l’enfant à faire les soins ci-dessous. Si le changement de poche doit être fait régulièrement dans la journée et également sur la nuit (ex : chez le bébé), les parents doivent faire le changement de poche de façon indépendante pour pouvoir retourner à domicile.
Selon les objectifs possibles fixés avec les parents/ proches ou l’enfant, enseigner, accompagner et inciter à faire les soins suivants :
- Vider la poche assis sur les toilettes en l’ouvrant et vidant entre les jambes ou de côté
- Nettoyer l’ouverture de la poche avec le papier absorbant
- Refermer la poche
- Désinfecter la lunette des toilettes
- Découper l’ouverture selon la taille et la forme de la stomie
Il est indispensable d’informer les parents/ proches ou l’enfant de l’importance d’effectuer une hygiène des mains à l’eau et au savon avant et après le soin.
Retour à domicile
- Toilette
- Douche possibles si la cicatrice interstomiale est bien cicatrisée. Le bain est possible au minimum 15 jour après l’intervention.
- Habillement
- Vêtements qui ne lèsent pas la stomie (ex : élastique trop serré, …).
- Vêtements qui permettent aux selles de s’écouler dans la poche
- Matériel
- Fournir le matériel nécessaire pour effectuer quelques soins
- Ordonnance et 1ere commande faites par l’équipe de stomathérapie
- Activités physiques
- Eviter les coups dans l’abdomen, sport de contact
- Pour les adolescents, éviter de porter des charges trop importantes : max 10% de son propre poids en utilisant les jambes et genoux pliés pour se redresser
- Alimentation
- Pas de régime mais des recommandations pour le confort personnel et social
- Sexualité (adolescents)
- Pas de contre-indication générale. Selon l’opération demander des précisions aux chirurgiens.
- Le temps du processus de guérison pour une intervention abdominale est en général de 6-10 semaines.
Personnes ressources
1er : Equipe du Centre de Stomathérapie
- Concernant patients de la cité hospitalière (CHUV) : 079/556 0619
- Concernant patients hors cité hospitalière : 079/556 0684
2ème : Chef.fe de clinique de chirurgie pédiatrique
- 079/556 0257
Références
- Global Paediatric Stoma Nurses, Advisory Board (GPSNAB). Soins de stomie pédiatriques: Lignes directrices internationales des meilleures pratiques pour les nouveau-nés, les enfants et les adolescents [Internet]. Coloplast; 2018. Disponible sur: https://www.coloplast.ca/Global/Canada/Paediatric%20Best%20Practice%20Guidelines-%20French.pdf
- Landmann RG, Cashman AL. Ileostomy or colostomy care and complications [Internet]. UpToDate; 2020. Disponible sur: https://www.uptodate.com/contents/ileostomy-or-colostomy-care-and-complications?search=ill%C3%A9stomie&source=search_result&selectedTitle=1~101&usage_type=default&display_rank=1
- Lanz S. La colostomie: un guide de la Ligue contre le cancer pour les personnes concernées et leurs proches [Internet]. Ligue suisse contre le cancer; 2017. Disponible sur: https://boutique.liguecancer.ch/files/kls/webshop/PDFs/francais/la-colostomie-022503012111.pdf
- Lanz S. L’iléostomie: un guide de la ligue contre le cancer pour les personnes concernées et leurs proches [Internet]. Ligue contre le cancer; 2012 [cité 27 oct 2020]. Disponible sur: https://boutique.liguecancer.ch/files/kls/webshop/PDFs/francais/l-ileostomie-022502012111.pdf
- Joanna Briggs Institute. Colostomy Bag Changing: Recommended Practice. Joanna Briggs Institute [Internet]. JBI5262 éd. 2016 [cité 14 sept 2020]; Disponible sur: http://ovidsp.dc2.ovid.com/ovid-a/ovidweb.cgi?&S=KHONFPNLJGEBAKFHJPAKFHHGEFMEAA00&Complete+Reference=S.sh.39%7c5%7c1&Counter5=SS_view_found_complete%7cJBI5262%7cjbi%7cjbidb%7cjbi&Counter5Data=JBI5262%7cjbi%7cjbidb%7cjbi
- Unité HPCI-Vaud. Précautions standards: Guide romand pour la prévention des infections associées aux soins. 2017.
Liens
Procédures de soins liées
| Date de validation | Auteurs | Experts |
|---|---|---|
| 19.05.2021 |
Sandra Zoni, ICLS Méthodes de soins, Direction des soins, Lausanne, CHUV |
Nathalie Mangin, ICUS Stomathérapie
Claire Genoud, infirmière stomathérapeute
Chloé Tenthorey, ICLS Néonatologie
Mélanie Pereira Fevereiro, Infirmière PF, Unité de l’enfant hospitalisé, CHUV
Sabine Vasseur Maurer, Médecin associée, Service de chirurgie de l’enfant et de l’adolescent, CHUV
|
Procédure de soin
care_process_367
Auteurs
Sandra Zoni, ICLS
Méthodes de soins, Direction des soins, Lausanne, CHUV
Experts
Nathalie Mangin, ICUS Stomathérapie
Claire Genoud, infirmière stomathérapeute
Chloé Tenthorey, ICLS Néonatologie
Mélanie Pereira Fevereiro, Infirmière PF, Unité de l’enfant hospitalisé, CHUV
Sabine Vasseur Maurer, Médecin associée, Service de chirurgie de l’enfant et de l’adolescent, CHUV
Date de validation
19.05.2021
Rue du Bugnon 46
1011 Lausanne

